 ДЕРМАТОЛОГИЯ – АКТУАЛЬНЫЕ ВОПРОСЫ
ДЕРМАТОЛОГИЯ – АКТУАЛЬНЫЕ ВОПРОСЫ
Дерматология – раздел медицины, который занимается изучением структур кожи в нормальном состоянии и при патологии, а также разрабатывающий методы диагностики и лечения кожных болезней.
С таким явлением, как кожные болезни, на протяжении жизни встречается каждый второй человек в мире, заболевания кожи разнообразны и часто сложны в диагностике и лечении. Именно поэтому вопросы дерматологии настолько актуальны. Кожа – уникальный орган, ее функции чрезвычайно важны. Кожа является барьером между внутренней средой организма и внешней средой и, будучи здоровой, надежно защищает нас от воздействия ее факторов. Кроме того, кожа передает огромный поток сенсорной информации в мозг, который обеспечивает нашу безопасность и выживание в окружающем мире.
Воздействия факторов окружающей среды на кожу очень разнообразны и часто бывают чрезмерными, что не может не отразиться на состоянии кожных покровов, также часто заболевания кожи могут быть проявлением патологических процессов внутри организма. К примеру, при различных заболеваниях внутренних органов может отмечаться изменение цвета кожных покровов: пожелтение при гепатите, побледнение при анемии, при холестазе возникает кожный зуд, а фурункулез кожных покровов является симптомом сахарного диабета.
Наиболее распространены грибковые заболевания кожи, вызываемые грибками вида кандида, трихофитоном и другими. Часто развиваются микозы стоп. Причиной заболевания является банальное несоблюдение правил личной гигиены, а также нерациональная антибиотикотерапия. Вообще, кожные заболевания возникают по многим причинам, некоторые из которых и ныне остаются неизвестными либо загадочны в своем механизме. И поэтому, несмотря на то, что кожа является самым доступным органом для исследования, лечение кожных заболеваний составляет непростую задачу, решением которой занимается дерматологическая клиника.
ПСОРИАЗ
Псориаз (psoriasis; греч. psora – кожная болезнь, струпья; син. (psoriasis vulgaris, вульгарный псориаз, чешуйчатый лишай) – распространенный хронический дерматоз, характеризующийся шелушащимися папулезными высыпаниями на коже. При псориазе единственным органом, который может поражаться кроме кожи, являются суставы (псориатический артрит).
Распространенность. Псориаз является частым заболеванием, встречается приблизительно с той же частотой, как и сахарный диабет. В Северной Европе он встречается у 1,5-3% населения, в США – 1%, Германии – 1,3%, Дании – 2,3%, Китае – 0,3%, среди индейцев Южной Америки случаев не отмечено. В дерматологических клиниках пациенты, страдающие псориазом, составляют в среднем 6-8%.
Пол и возраст начала болезни. Начало псориаза отмечено с рождения и в возрасте 108 лет. Чаще всего псориаз начинается у мужчин в 29, у женщин в 27 лет. Мужчины и женщины страдают псориазом с одинаковой частотой. Псориаз – хроническое воспалительное заболевание кожи, в патогенезе которого отчетливую роль играют наследственность и различные провоцирующие факторы. Псориаз характеризуется нарушениями размножения и созревания основных клеток кожи – кератиноцитов, а также многообразными биохимическими, иммунологическими и сосудистыми изменениями в коже и определенной связью с функциональным состоянием нервной системы. В последнее время большое значение в патогенезе псориаза придается нарушениям иммунной системы.
Генетическая эпидемиология.
Псориаз имеет отчетливо выраженную генетическую предрасположенность. У трети больных псориазом имеются родственники с этим заболеванием, псориаз чаще встречается среди родственников первой и второй линии. Немецкими исследованиями установлено, что если один из родителей имеет псориаз, степень риска развития болезни у ребенка составляет 14-25%, если оба родителя – возрастает до 41-60%. Степень риска при отсутствии псориаза у родителей составляет 12%. Существует два типа развития болезни (ранний и поздний), что свидетельствует о наличии двух различных патогенетических типов псориаза (аналогично сахарному диабету). Первый (тип 1), возникающий рано (у женщин в возрасте 16 лет, у мужчин в 22 года), является строго наследственным заболеванием, четко ассоциирован с HLA (HLA-Cw6), протекает тяжело. У людей, имеющих HLA-Cw6 фенотип, риск развития псориаза возрастает в 9-15 раз. Второй тип возникает в возрасте около 60 лет, является спорадическим заболеванием, не ассоциированным с HLA, возникает поздно и протекает относительно легко. При 2 типе псориаза отмечается, однако, более частое поражение ногтей и суставов.
Псориаз не является строго наследственным заболеванием, но, как другие мультифакториальные болезни, возникает в течение жизни пациента вследствие совместного влияния генетических и провоцирующих факторов. Провоцирующие факторы псориаза могут быть внешними (экзогенными) и внутренними (эндогенными).
Внешние провоцирующие факторы:
Физические: механические повреждения кожи, например, акупунктура, дермоабразия, пиявки, вакцинация, места укусов насекомых, уколов, операционные рубцы, потертости, татуировки, ожоги, травмы, солнечное и рентгеновское облучение. Летняя форма псориаза отмечается приблизительно у 5% пациентов, в 40% сочетается с полиморфной солнечной сыпью. Чаще эта форма наблюдается у людей с первым типом кожи.
Химические: дерматиты от химических веществ, токсические воздействия наружных раздражающих лекарств, в том числе антипсориатических. Воспалительные болезни кожи (дерматозы), приводящие к повреждению эпидермиса: грибковые болезни кожи, дисгидроз, контагиозное импетиго, вульгарные угри, розовый лишай, гангренозная пиодермия, опоясывающий герпес, аллергические дерматиты, диагностические кожные пробы для выяснения аллергии к хрому, формалину, косметике, никелю.
Внутренние провоцирующие факторы:
Инфекционные заболевания, в особенности стрептококковой этиологии и ВИЧ. Нередко первое высыпание псориаза происходит после острого инфекционного заболевания или вакцинации. В развитии острого каплевидного (пятнистого) псориаза у детей нередко большую роль играет инфекция верхних дыхательных путей (тонзиллита, бронхита), чаще всего обусловленного бета-гемолитическим стрептококком группы А и G. ВИЧ-инфекция сочетается с тяжелым псориазом и артропатиями; больные с ВИЧ-инфекцией и псориазом имеют плохой прогноз для жизни (13 больных умерли в течение 2,5 лет).
Медикаменты (бета-блокаторы, препараты лития, интерфероны нестероидные противовоспалительные препараты, ингибиторы анготензин-конвертирующего фермента, а также отмена кортикостероидов). Беременность и роды. На роль гормональных факторов указывают раннее начало псориаза у женщин, с пиком в возрасте полового созревания, изменение течения болезни в период беременности и провоцирование псориаза при лечении высокими дозами эстрогенов. В период беременности чаще наступает улучшение болезни (40%), реже ухудшение (14%), после рождения ребенка – наоборот, чаще наблюдается ухудшение (54%). Изредка в периоде беременности возникает генерализованный пустулезный псориаз.
Гипокалиемия или гипокальциемия (например, после случайной паратиреоидэктомии) приводит к развитию тяжелого генерализованного пустулезного псориаза с неблагоприятным исходом.
Психогенные факторы. Роль психогенных факторов в развитии псориаза противоречива, некоторые авторы считают, что она достигает 60%. Несомненно, однако, что псориаз ухудшает качество жизни пациентов, и пациенты, находящиеся в стрессе из-за псориаза, хуже поддаются терапии. Диета не оказывает влияния на течение псориаза.
Курение и алкоголь. У курящих женщин и у мужчин, злоупотребляющих алкоголем, псориаз встречается чаще и протекает тяжелее.
Клиническая картина.
Вульгарный псориаз.
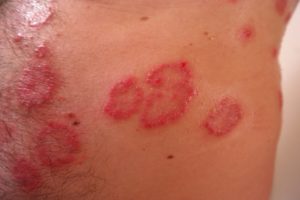
Заболевание начинается остро, с высыпания мелких, величиной от булавочной головки до чечевицы, ярко-красных инфильтратов кожи (папул), быстро покрывающихся серебристо-белыми чешуйками. Папулы постепенно увеличиваются в размерах и превращаются в различной величины бляшки, которые нередко сливаются, образуя обширные очаги поражения с крупнофестончатыми очертаниями. Иногда бляшки в центральной части разрешаются и принимают кольцевидную форму. Папулы и бляшки нередко отграничены от окружающей здоровой кожи. При поскабливании папул и бляшек скальпелем выявляется характерная триада симптомов: усиливается серебристо-белое шелушение – «симптом стеаринового пятна», по удалении чешуек обнаруживается гладкая поверхность, с которой в форме сплошной пленки соскабливается последний слой роговых клеток – «симптом терминальной пленки», и при дальнейшем поскабливании вследствие травмирования капилляров кожи, появляются капельки крови – «симптом кровяной росы».
В развитии псориаза можно выделить три периода: 1) прогрессирующий или острый («нестабильный псориаз»); 2) стационарный и 3) период разрешения. Определение в каждом конкретном случае периода болезни имеет важное практическое значение с точки зрения назначения правильного лечения.
Прогрессирующий, или острый период («нестабильный псориаз»). Особенностью псориатической сыпи в остром периоде является высыпание свежих мелких папул, а также характер шелушения « оно не достигает границ здоровой кожи, а оставляет по периферии бляшек узкую красноватую нешелушащуюся каемку. В остром периоде нередко отмечается зуд и наблюдается так называемая изоморфная реакция (симптом Кебнера), выражающаяся в образовании псориатических папул на месте даже незначительной травмы кожи, например, по ходу царапины, расчеса, на месте укола. Феномен Кебнера обычно возникает через 7-14 дней после травмы, он отмечается у 38-76% пациентов. Наблюдается также разрешение псориаза после травмы кожи (обратный феномен Кебнера). Этот реверсивный феномен Кебнера поддерживает точку зрения о том, что в сыворотке крови больных в стационарной стадии псориаза имеется фактор, ингибирующий феномен
Кебнера.
Стационарный период. Через несколько месяцев высыпание свежих папул прекращается, рост бляшек останавливается, они становятся стабильными. Чешуйки покрывают всю поверхность папул и бляшек. В таком состоянии они могут существовать в течение нескольких месяцев, реже лет.
Период разрешения (регрессивный). Разрешение бляшек в виде их постепенного уплощения, уменьшения шелушения и частичного или полного исчезновения (спонтанного или под влиянием лечения). На месте разрешившихся бляшек могут образовываться депигментированные, реже гиперпигментированные пятна. Вокруг разрешающихся папул возможно появление псевдоатрофического ободка Воронова.
Псориатические высыпания могут локализоваться на любом участке кожного покрова, как правило « симметрично, но чаще они возникают на разгибательной поверхности верхних и нижних конечностей, в особенности на локтях и коленях, в области крестца и на волосистой части головы. Иногда псориатические папулы высыпают на ограниченных участках: только на коже волосистой части головы, в области ладоней и подошв или изолированно поражаются крупные складки – пахово-бедренные, подмышечные. При локализации псориаза на волосистой части головы волосы не выпадают и не обламываются. Довольно часто при псориазе наблюдается поражение ногтей. В большинстве случаев оно выражается в образовании на ногтевой пластинке множественных точечных углублений или происходит разрыхление и утолщение ногтевой пластинки в области свободной части ногтя, весьма напоминающее грибковое поражение ногтей. Оно отличается от последнего просвечиванием красноватой каемки, окаймляющей пораженную часть ногтя, и отсутствием грибов при лабораторном исследовании.
Общее состояние пациентов, страдающих псориазом в его обычной форме, не страдает.
Течение псориаза отличается хронически-рецидивирующим характером. Вспышки заболевания возникают чаще в осеннее и зимнее время (зимняя форма) и значительно реже – летом (летняя форма). Оставленный без лечения псориаз может находиться в стационарном состоянии в течение нескольких лет. Перерывы между отдельными вспышками длятся обычно несколько месяцев, иногда несколько лет.
Клинические разновидности псориаза.
Псориатическая эритродермия.
Одна из наиболее тяжелых форм заболевания, возникает как вторичная универсальная реакция кожи у 1-2% пациентов, страдающих псориазом. Эритродермия может возникнуть у больных любой клинической разновидностью псориазом спонтанно, или вследствие нерационального раздражающего лечения, или как изоморфная реакция, чаще всего на искусственное или естественное ультрафиолетовое облучение. Развивается внезапно, часто причиной является раздражающая терапия в прогрессирующей (нестабильной) стадии псориаза. Сочетается с артритом, генерализованным пустулезным псориазом, ее развитию способствуют инфекции, гипокальцемия, антималярийные препараты, деготь и особенно отмена кортикостероидов. При развитии эритродермии клинические признаки псориаза исчезают, появляется диффузное универсальное покраснений кожи, пластинчатое шелушение, характерен сильный зуд.
Пустулезный псориаз.
Тяжелая форма псориаза, проявляющаяся стерильными гнойничками (пустулами), которые могут быть единственным симптомом заболевания или сочетаются с типичным вульгарным псориазом. Выделяют локализованные и генерализованные формы пустулезного псориаза.
1. Локализованный пустулезный псориаз, чаще всего локализующийся на ладонях и подошвах.
2. Генерализованный пустулезный псориаз. • острый; • беременных; • инфантильный и ювенильный; • цирцинарный; • вульгарный псориаз с пустулизацией.
Псориатический артрит.
Псориатический артрит (ПА) является самостоятельным аутоиммунным воспалительным заболеванием костно-мышечной системы у больных, страдающих псориазом или имеющих четкий семейный анамнез по этому заболеванию. Псориатический артрит может сочетаться с псориазом и/или псориатическим поражением ногтей, обычно с негативным тестом на ревматоидный фактор и отсутствием ревматоидных узелков. Характеристика боли в спине, обусловленные начальными признаками псориатического артрита (Robert Winchester, 2008):
• Начало в возрасте до 40 лет; • Беспричинно возникающая глубокая боль в ягодице или нижней части спины; • Нечеткая локализация боли, не имеющая корешкового характера; • Скованность или боль при подъеме утром или ночью; • Уменьшение боли и скованности после физических упражнений; • Отсутствие признаков болей в спине механического или дегенеративного генеза.
Псориаз ногтевых пластинок.
Псориаз, по-видимому, является самым частым заболеванием, которое сопровождается поражением ногтей с последующей их дистрофией; псориаз ногтей часто сочетается с псориатическим артритом. Псориазом болеет 1,5 – 3% населения земли и• у 20-50% из них отмечается поражение ногтей. В течение жизни этот процент может достигать 80-90%. У детей поражение ногтей может составлять 7-39%; если у матери имеется тяжелый псориаз, то у ее детей мелкоточечные (наперсткоподобные) углубления отмечались на первой неделе жизни.
Лечение псориаза.
В настоящее время современная медицина не излечивает псориаз. В связи с тем, что псориаз имеет хроническое течение и не представляет угрозу для жизни больного, абсолютный приоритет отдается наружной терапии. Лечение псориаза должно быть индивидуализированным для каждого пациента; оно зависит от возраста, пола, профессии (влияния профессиональных факторов), личностных особенностей, общего состояния здоровья пациента; а также типа, распространенности, длительности и особенностей течения псориаза. Важно установить характер течения псориаза, стадию болезни, исключить провоцирующие факторы (механическая травматизация кожи, аллергические заболевания, лекарственная непереносимость, употребление спиртных напитков).
Общие и неспецифические мероприятия.
Необходимо обратить внимание на общее, физическое и психологическое состояние пациента, выяснить толерантность пациента к болезни, особенно у пожилых людей. Отдых, умеренная седация, нормализация окружающей среды, изменение режима работы или короткая госпитализация могут изменить течение болезни. Рекомендуются различные методы психотерапии, например, когнитивно-поведенческая терапия, климатотерапия, например, на Мертвом море. 40% пациентов озабочены неэффективностью их терапии, 32% считают ее недостаточно эффективной. Поскольку псориаз является хроническим заболеванием, необходимо учитывать безопасность длительной терапии. Для многих препаратов длительность терапии ограничена из-за кумулятивной токсичности препарата, и возможно развитие тахифилаксии (снижение эффекта при длительном применении препарата). Пациенты со стабильным псориазом, хорошо переносящие терапию, не нуждаются в изменении режима лечения.
Течение и прогноз.
Прогноз псориаза не предсказуем, как и 150 лет назад. «Псориаз во все времена и во всех формах является чрезвычайно неприятным, часто с трудом поддающимся лечению заболеванием, но он редко представляет опасность для жизни пациента». (Wilson E. Disiases of the Skin. London: Churchill, 1842: 229). В каждом конкретном случае невозможно предсказать, как длительно будет протекать ремиссии и как часто и в течение какого периода времени пациент будет свободен от псориаза.
Псориатический артрит протекает легче и в меньшей степени влияет на качество жизни пациентов, чем ревматоидный артрит. Через 8 лет после начала псориатического артрита две трети пациентов сохраняют полную работоспособность; приблизительно у одной трети больных развиваются значительные деформации одного или нескольких суставов, и в 1-10% случаев возникает тяжелая костно-мышечная патология. В большинстве случаев тяжесть энтезита и артрита постепенно уменьшается, но отмечаются периодические обострения. У одной пятой части пациентов возникают длительные ремиссии (до 2,6 лет). Среди остальных пациентов болезнь остается активной, но локализованной, как правило, проявляющейся болями в ногах или рецидивирующим тендовагинитом. Для этих людей прогноз в целом хороший. У других пациентов псориатический артрит прогрессирует в фиброз или анкилоз одного или нескольких суставов. Поражение позвоночника, как правило, протекает бессимптомно и прогрессирует независимо от терапевтических мероприятий.
Показателями плохого прогноза являются являются: начало псориаза в молодом возрасте; распространенное кожное поражение; полиартикулярный синовит; ВИЧ-инфекция; ускоренное СОЭ; сочетании с HLA–антигенами В-27, В-39, DLW3.


























